Vol 9 No 1 2024-43
2024..09.01.43
Niveles de Vitamina D en pacientes con y sin Enfermedad Renal Crónica, perfil clínico y epidemiológico: un análisis preeliminiar en un hospital de segundo nivel en Quito, Ecuador.
Vitamin D levels in patients with and without Chronic Kidney Disease, clinical and epidemiological profile: preliminary analysis in a second level hospital in Quito, Ecuador
André Benítez-Baldassari 1*, Estefanía León-Hernández2 , Andrea Banegas-Sarmiento 3 , Santiago Aguayo-Moscoso 4, Jorge Luis Vélez-Paéz 3,5
1. Universidad Central del Ecuador, Facultad de Ciencias Médicas, Escuela de Medicina, Quito, Ecuador,Rabenitezb@uce.edu.ec ,
2 Hospital Pablo Arturo Suárez, Departamento de Nefrología y Unidad de Hemodiálisis, Quito, Ecuador; tefyleonh@gmail.com .
3 Hospital de Especialidades De las Fuerzas Armadas numero 1 Quito, Servicio de Medicina Interna ,andreabanegassarmiento@gmail.com
4 Hospital Pablo Arturo Suárez, Unidad de Terapia Intensiva, Centro de Investigación Clínica, Quito, Ecuador,drsaguayo@gmail.com
5 Universidad Central del Ecuador, Facultad de Ciencias Médicas, Escuela de Medicina, Quito, Ecuador, jlvelez@uce.edu.ec .
* Correspondence: baar_ebola@outlook.com
Available from. http://dx.doi.org/10.21931/RB/2024.09.01.43
ABSTRACT
Vitamin D has been associated with different effects unrelated to bone-mineral metabolism, such as its association with arterial hypertension. This study determines the prevalence profile of vitamin D deficiency and insufficiency in Ecuadorian patients, its epidemiological profile, and its relationship with other diseases such as arterial hypertension, diabetes mellitus, and chronic kidney disease. This is a pioneering study in Ecuador of a retrospective type, carried out at the Pablo Arturo Suarez Hospital over 6 months, in which it was found that the prevalence of vitamin D insufficiency was 28.5% (levels between 21 to 30 ng/ml) and deficiency was 57% (levels less than 20 ng/ml); Likewise, we ratify the inverse relationship between vitamin D levels and age, as well as finding a certain association between vitamin D levels and the presence of arterial hypertension; while no significant differences were found in its relationship with diabetes mellitus, chronic kidney disease without the use of renal replacement therapy and the general population.
Keywords: vitamin D, chronic kidney disease, metabolism.
INTRODUCCIÓN
La vitamina D es un secoesteroide que interactúa con un receptor nuclear específico similar a otras hormonas esteroides y desempeña un papel fundamental en la homeostasis del calcio y el fosforo 1.
La deficiencia de vitamina D se define como una concentración sérica baja de 25-hidroxivitamina D (25[OH]D) total, está relacionada con una mayor mortalidad y se relaciona con diferentes entidades patológicas: cardiovasculares, diabetes, infecciosas, neoplasias, autoinmunes y renales 2 .
No existe un consenso sobre la definición de suficiencia de Vitamina D, pero la mayoría de expertos, han sugerido que el nivel sérico de 25(OH)-VD debe ser igual o superior a 30 ng/mL y se define como insuficiencia de vitamina D a un nivel sérico de 25(OH)-VD entre 20–29 ng/mL, mientras que deficiencia de Vitamina D a niveles de 25 (OH) -VD menores de 20 ng /ml. En diálisis no hay un límite establecido para la deficiencia de vitamina D3–5.
Los pacientes con ERC están en el grupo de alto riesgo de déficit de vitamina D, debido a las restricciones dietéticas, la pérdida progresiva de megalina, la pérdida de proteína transportadora de vitamina D a través del dializador y a los valores elevados de FGF23 (factor de crecimiento fibroblástico) en la enfermedad renal crónica, promoviendo el catabolismo de calcitriol y calcidiol 4,6.
La uremia, también puede atenuar la respuesta de la Vitamina D plasmática a la irradiación UVB 7. Los pacientes crónicos en hemodiálisis en algunos estudios exhibieron un menor respuesta a la Vitamina D que los individuos normales cuando se exponen a una dosis fisiológicamente equivalente de UVB 8. Además, la hiperpigmentación cutáneo en pacientes de hemodiálisis, puede desempeñar un papel adicional en la síntesis endógena alterada de VD 9.
Hay pocos datos epidemiológicos regionales y de lo que conocemos, ninguno local, sobre la prevalencia de la deficiencia de ésta vitamina en población con y sin patología renal.
En este trabajo, buscamos determinar la prevalencia de la deficiencia de vitamina D en una corte monocéntrica de pacientes ecuatorianos con y sin fallo renal y su asociación con variables clínicas, analíticas y epidemiológicas.
MATERIALES Y METODOS
Diseño del estudio y criterios de inclusión
Realizamos un estudio observacional retrospectivo que incluyó pacientes con falla renal crónica en diferentes estadios y sin patología renal, atendidos en un hospital de segundo nivel perteneciente a la salud pública en Quito, Ecuador, desde el Enero del 2022 hasta Junio de 2022. Se definió falla renal a tasas de filtrado glomerular menor de 60 ml/min/1.73 m2 (estadios 3,4 y 5) ya que según bibliografía se espera alteraciones del metabolismo fosfocalcico en estos estadios. Los criterios de inclusión fueron los siguientes: (1) edad mayor de 18 años; (2) ingreso hospitalario con reporte de valores de vitamina D. Los participantes del estudio fueron clasificados retrospectivamente como deficientes o no deficientes (la deficiencia de vitamina D se definió como valores iguales o menores de 20 ng/ml). Se renunció al consentimiento informado debido a la naturaleza retrospectiva de este estudio de acuerdo con las regulaciones locales. El objetivo del estudio fue determinar un perfil clínico epidemiológico con base a la deficiencia o no de vitamina D en pacientes con falla renal avanzada y con función renal normal.
Recopilación de datos
Se recolectó información de las historias clínicas electrónicas sobre variables clínico-epidemiológicas como edad, género, comorbilidades (diabetes mellitus (DM), hipertensión arterial) y valores de variables analíticas como, creatinina, albúmina, paratohormona, calcio total, hemoglobina. Estas variables se obtuvieron al ingreso hospitalario. Los recuentos sanguíneos de rutina (hemograma) se midieron utilizando un analizador de hematología automatizado (Advia 2120i, Tarrytown, NY, EE. UU.), mientras que la albúmina, el calcio, la urea se evaluaron mediante fotometría (COBAS 503). La paratohormona se midió mediante quimioluminiscencia (COBAS 503). La vitamina D se cuantificó por electroquimioluminiscencia
Análisis estadístico
No se realizó un cálculo formal del tamaño de la muestra debido a la naturaleza exploratoria, descriptiva y retrospectiva del estudio ya que se analizo todo el universo de los pacientes que cumplieron los criterios de inclusión y que fueron atendidos en el Hospital Pablo Arturo Suarez en el lapso de 6 meses.Se escogió el test de Kolmogorov para determinar la distribución normal de las variables sobre Shapiro Wilk ya que hay mas de 50 pacientes en el estudio. Los análisis se realizaron con los paquetes estadísticos RStudio e IBM SPSS versión 28, para lo cual se empleó estadísticas descriptivas, utilizando tablas representando los valores absolutos y relativos de las variables cualitativas, así como medidas de tendencia central y dispersión para las cuantitativas.
Se verificó el supuesto de normalidad de las variables cuantitativas mediante la Prueba de Kolmogorov-Smirnov, donde se empleó la prueba de Mann Whitney para la variable sin normalidad. Para las variables cualitativas se utilizó la prueba Chi-cuadrado o el estadístico exacto de Fisher. La significancia estadística se estableció para p-valor <0,05.
RESULTADOS
Se analizaron 193 pacientes con edad promedio de 64,4 años, 53.4% mujeres y 46.6 % hombres. Entre los antecedentes personales se observó con mayor frecuencia Hipertensión arterial con un 56.5%, Enfermedad Renal Crónica estadio 3, 4 y 5 con 62.7% y la presencia de Diabetes Mellitus con un 32.6%; la media de vitamina D fue de 18,71 ng/ml. Con relación a los niveles de vitamina D apenas el 14.5% de la población tenia niveles de vitamina D mayores a 30 ng/dl, mientras que el 28.5% tuvieron niveles entre 20 y 30 ng/ml (correspondiente a insuficiencia) y el 57% correspondieron a niveles menores de 20 ng/ml (correspondiente a deficiencia).
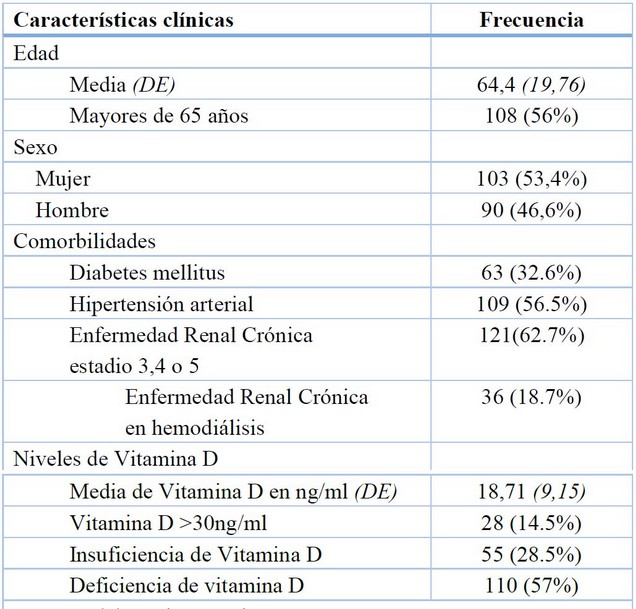
*Valores presentados de frecuencia con sus %
Tabla 1. Características de los pacientes: edad, sexo, comorbilidades, niveles de Vitamina D
Al relacionar las características clínicas de los pacientes según los niveles de vitamina D se observó que la edad presentó diferencias significativas con p-valor 0,002, siendo las medianas de 70 años para pacientes con niveles menores de 20 ng/ml de vitamina D vs 58,37 años para pacientes con niveles mayores de 20 ng/ml. De igual forma el grupo de pacientes mayores de 65 años, es decir el de adultos mayores presentó mayor porcentaje de deficiencia en un 63,8% en relación al 36.1% que presentó niveles mayores de 20 ng/ml de vitamina D, siendo estadísticamente significativo con valor de p de 0.029.
La presencia de Hipertensión Arterial presentó diferencias significativas con p-valor 0.004, donde los pacientes con valores de vitamina D menores a 20 ng/ml correspondían al 66.1% en tanto que el 33.9% tenían niveles mayores a 20 ng/ml.
En cuanto al género, la presencia de Diabetes Mellitus y Enfermedad Renal crónica no hubo diferencias estadísticamente significativas en cuanto a los niveles de vitamina D.
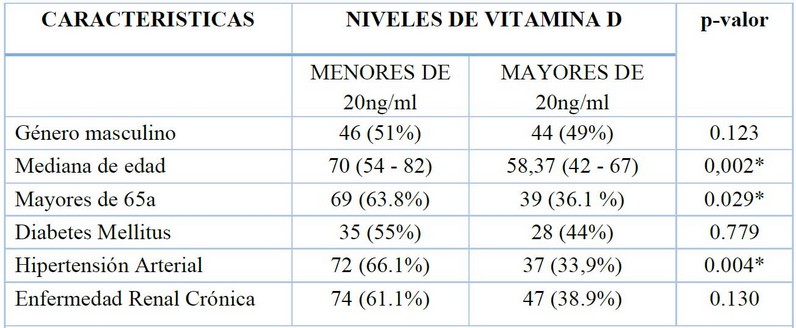
* p<0.05 significancia estadística
Tabla 2. Características de los pacientes y niveles de vitamina D
Tabla 2. Características de los pacientes y niveles de vitamina D

Figura 1. Valores dicotomizados de vitamina D (mayor o menor de 20 ng/ml) comparados con mediana de edad, diabetes, HTA y enfermedad renal crónica. p<0.05 significancia estadística
Al valorar los niveles de vitamina D no se evidencio diferencia estadísticamente significativa entre hombres y mujeres (p =0.16), sin embargo si se evidenció diferencia en cuanto a la edad en relación a pacientes menores de 65 años y los mayores de 65 años (p=0.02).
Con respecto a diabetes y los niveles de vitamina D no se evidencio diferencia estadísticamente significativa ( p=0.9), mientras que en caso de hipertensión si se evidencia diferencia estadísticamente significativa con respecto a los niveles de vitamina D (p=0.01).
Con respecto a la presencia de disminución de tasa de filtrado glomerular menor de 60 ml/min (correspondiente a estadios de enfermedad renal crónica estadios 3,4 y 5) no hubo diferencias estadísticamente significativas frente a pacientes sin enfermedad renal crónica (p=0.55).
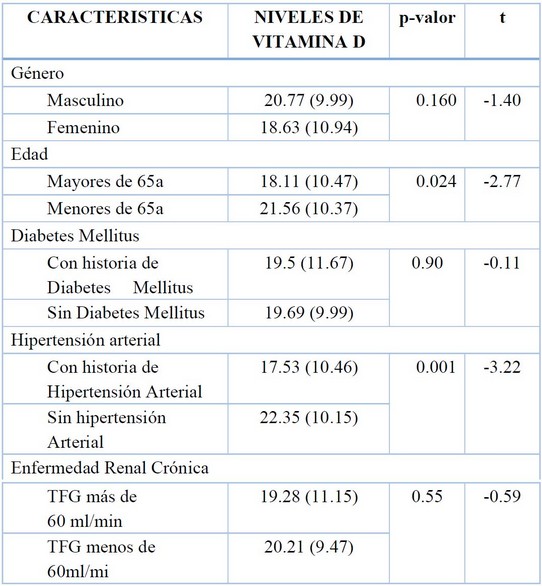
Fuente: Elaboración propia
Tabla 3. Relación niveles de vitamina D y comorbilidades
En el grupo de pacientes con antecedentes de enfermedad renal crónica se pudo obtener datos de calcio, fósforo, albúmina y PTH, demostrando que los pacientes sin y con deficiencia de vitamina D, existe diferencia significativa, excepto para la PTH, como lo indicado en la Tabla 4.
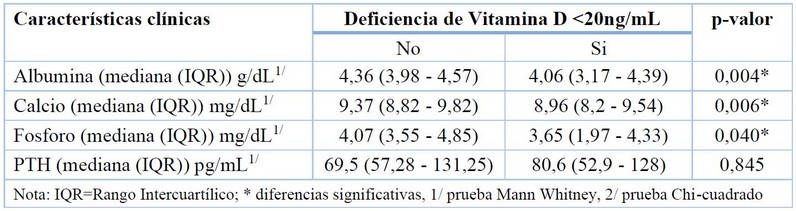
Nota: IQR=Rango Intercuartílico; * diferencias significativas, 1/ prueba Mann Whitney, 2/ prueba Chi-cuadrado
Tabla 4. Relación características clínicas y presencia de deficiencia vitamina D
DISCUSION
En Latinoamérica existe escasa información sobre el déficit de vitamina D en la población general, lo cual dificulta evaluar con precisión el estado de la vitamina D a nivel regional, la mayoría de los estudios realizados han evaluado la asociación entre la deficiencia de vitamina D y la salud mineral ósea en niños, adolescentes, adultos, mujeres posmenopáusicas y ancianos10–13. Los datos encontrados en nuestro estudio demuestran niveles bajos de vitamina D en la población de estudio, así como lo reportado por Restrepo et al. en Colombia, a 2,200 metros de altura. En pacientes con enfermedad renal crónica sin diálisis, se reportó niveles bajos de vitamina D, lo que constituye un factor para el desarrollo de hiperparatiroidismo secundario 14.
Los datos del déficit de vitamina D en subgrupos son aún más limitados, por lo que en este estudio se realizó un análisis en el subgrupo de Enfermedad Renal Crónica estadios 3 al 5, siendo el primer estudio de este tipo en Ecuador, se eligió estos estadíos ya que son aquellos en los que son más frecuentes las alteraciones a nivel del metabolismo mineral óseo, dentro de los cuales se incluye las alteraciones de la vitamina D 3,15.
La prevalencia de deficiencia de vitamina D a nivel mundial oscila entre 2 al 90% dependiendo del punto de corte utilizado y la población seleccionada 16, en nuestro estudio la prevalencia de insuficiencia de vitamina D es del 28.5 % y la deficiencia es de 57%, lo cual constituye un importante problema de salud.
Encontramos que la edad presentó diferencias significativas en cuanto a los niveles de vitamina D, siendo mayor el déficit en la población de los adultos mayores con una media de edad de 70 años y el déficit de vitamina D se presentó en el 63.8% de este grupo. En otro estudio realizado en Ecuador la prevalencia de vitamina d menor a 40 nmol/L (16 ng/ml) entre los ancianos oscilan entre el 9 al 19% 17.Entre los factores que determinan menores niveles séricos de vitamina D en ancianos se encuentran la menor ingesta en la dieta y la capacidad disminuida de la piel de producir vitamina D disminuyendo un 25% en los 75 años, adicionalmente en un metanálisis se observó mayores niveles de deficiencia en los ancianos que viven solos o están institucionalizados 18,19.
En cuanto al sexo no se encontraron diferencias significativas en relación a los niveles de vitamina D en la población estudiada, al igual que en el metaanálisis realizado por Hilger et al. 20, quien reportó que no se observaron diferencias relacionadas con el sexo en ninguna región, con excepción de Asia y Medio Oriente/África, probablemente debido a la heterogeneidad de los estudios.
Con respecto a las comorbilidades, destacamos a la población de pacientes con hipertensión arterial quienes presentaron niveles inferiores a 20 ng/ml de vitamina D. En varios estudios se ha observado una asociación inversa entre los niveles de vitamina D y presión arterial 21 , entre los mecanismos sugeridos está que la vitamina D inhibe el sistema renina angiotensina aldosterona, favorece la protección de los vasos sanguíneos, contribuye a la homeostasis del calcio, disminuye el estrés oxidativo y favorece la síntesis de prostaglandinas 5. Recientemente se reportó que las personas presentan el polimorfismo FokI en el gen que codifica para el receptor de la vitamina D tienen un riesgo incrementado de desarrollar hipertensión arterial 22. En el estudio realizado por Zhou et al., realizado en ratones de laboratorio demostraron que la hipertensión pudo ser revertida con la administración de 1,25-dihidroxicolecalciferol 23.
En el tercer análisis NHANES 24 realizado en 12.644 pacientes permitió demostrar que aquellas personas con valores de 25-hidroxicolecalciferol ≥ 30 ng/mL, mantienen cifras de presión arterial sistólica de 3,0mmHg (p=0,0004) y presión arterial diastólica de 1,6mmHg (p=0,011) menores, en comparación con los que presentan valores plasmáticos de 25-hidroxicolecalciferol ≤ 16 ng/ml. Las diferencias entre los valores de 25-hidroxicolecalciferol y las cifras de la Presión arterial fue mayor en los participantes ≥ 50 años de edad, en comparación con los jóvenes (p=0,021). Estos resultados apoyan la hipótesis que plantea una relación entre la capacidad de producción y/o absorción de la vitamina D en las personas de la tercera edad y el riesgo de presentar HTA 21,25.
La prevalencia del déficit de vitamina D en pacientes con enfermedad renal crónica varía desde el 78% para insuficiencia y 18% para deficiencia severa, en pacientes en diálisis se estima que oscila entre el 50 y el 100% 5; contrastando las diferencias obtenidas en la población de nuestro estudio, en que se evidencio que un 24% de pacientes con enfermedad renal crónica estadios 3, 4 y 5 presentaban insuficiencia y 61,2% presentaban deficiencia. Así mismo se evidenció que en la población sin enfermedad renal crónica la prevalencia de insuficiencia de vitamina D fue 36.1% y la de deficiencia fue 50%, los cuales no tuvieron significancia estadística para los estadios 3 y 4 en comparación a la población sin enfermedad renal crónica.
La deficiencia de vitamina D está presente en todas las etapas de la ERC, y su prevalencia aumenta a medida que se reduce la función renal. A su vez, otros estudios han reportado una asociación entre la deficiencia de vitamina D y la reducción en la tasa de filtrado glomerular en pacientes con enfermedad renal crónica 15,26. González et al. informaron que el 86% de los pacientes en prediálisis y el 97% de los pacientes en hemodiálisis presentaron niveles inadecuados de 25(OH)-VD 27. Un estudio de cohorte que incluyó 1056 pacientes en diálisis en Estados Unidos reportó que el 79% y 57% de 908 individuos en hemodiálisis crónica respectivamente, tenían niveles de 25(OH)-VD de <30 y <20 ng/mL, respectivamente 28.
Son factores de riesgo para la deficiencia de vitamina D en la población con Enfermedad Renal Crónica, la hipoalbuminemia, la raza negra y el sexo femenino 28,29; en concordancia con los resultados obtenidos en nuestro estudio, dónde, la mediana de albumina en los pacientes sin deficiencia de vitamina D fue superior a la de los pacientes con deficiencia de vitamina D. Las pérdidas de vitamina D aumentan cuando la proteína fijadora de vitamina D, la albúmina y los metabolitos de la vitamina D unidos a estas proteínas se eliminan por medio de la proteinuria (34).
En el estudio realizado por Yonemura et al. se evidenció una correlación positiva entre los niveles de albumina y vitamina D, se observó que al suplementar vitamina D se elevaron las concentraciones de albumina sérica en pacientes con ERC. La hipoalbuminemia quizá está relacionada con la desnutrición y la ingesta deficiente de vitamina D30.
Así mismo es relevante la presencia de diferencia estadísticamente significativa entre los niveles más bajos de calcio y fosforo en el grupo de deficiencia de vitamina D y el grupo de no deficiencia de vitamina D lo que concuerda con el efecto fisiológico de la vitamina D 31.
De destacar, que la intervención para mejorar los niveles de este sustrato puede prevenir eventos cardiovasculares, equilibrar la conexión hueso-grasa, corregir los trastornos del recambio óseo, mejorar la función endotelial, aliviar la proteinuria y, en última instancia, reducir la morbilidad y la mortalidad en pacientes con ERC 16,32,33.
Para los pacientes con ERC, las directrices de la NKF recomiendan una concentración objetivo de vitamina D más alta (> 30 ng/ml) que para la población general 35. No existen pautas bien establecidas en base al manejo del déficit de vitamina D y las alteraciones del metabolismo mineral óseo en la ERC ya que los rangos de concentración óptimos de vitamina D y PTH no están bien determinados en cada una de las etapas de esta enfermedad. El número limitado de ensayos que han informado efectos sobre el tratamiento con vitamina D y sus análogos en este grupo de pacientes han dado resultados contradictorios 1,34.
La vitamina d es el precursor inactivo de la 1,25 (OH)2 D y es la más utilizada para la prevención de la deficiencia de la misma. Existe en dos formas, vitamina D3 (colecalciferol) y D2 (ergocalciferol), la única diferencia entre ambas es que la vitamina D3 genera un aumento más prolongado de 25 (OH)D. En un metanálisis realizado en pacientes con enfermedad renal crónica estadios 3 y 4, en el que se incluyó 9 estudios mostró resultados inconsistentes; las dosis variaron de 2000 a 4000 UI diarias o de 40000 a 50000 UI semanales y la duración fue entre 1 y 12 meses, en todos los estudios se observó un aumento en las concentraciones sanguíneas de 25 (OH) D, en 4 de 9 estudios se observaron reducción en valores de PTH y 5 estudios se mostró una reducción no significativa de PTH de 18 pm/ml, no se observó efectos sobre las concentraciones de calcio y fósforo 33,37.
El calcifediol o 25 (OH) D es otra forma de presentación, su absorción intestinal es más eficiente, ya que no depende de la absorción de grasas, el aumento de su concentración en el plasma es más rápido y la relación dosis respuesta es mayor que la del original. Hay 3 formas de 25 (OH) D: calcifediol, formula de liberación prolongada y la fórmula de liberación inmediata (retirado del mercado de Estados Unidos en el 2022) 34. En los pocos estudios realizados en pacientes con enfermedad renal crónica, en un ensayo realizado en el 2016 la dosis empleada fue de calcifediol de liberación prolongada de 30 o 60 µg administrada una vez al día por 26 semanas, se logró la normalización de las concentraciones séricas totales de 25-hidroxivitamina D (>30 ng/ml) en >95% de la población estudiada y redujo hormona paratiroidea intacta en plasma (PTHi) en al menos un 10% en el 72%, sin evidenciar cambios en valores de calcio y fósforo 38.
La forma activa de vitamina D y sus análogos utilizados en el tratamiento de pacientes con ERC incluyen el calcitriol y los análogos de la vitamina D paricalcitol (19-nor-1,25(OH)2 D2) y el precursor del 1,25 (OH)2 D3 alfacacidiol (1a(OH)D3) 39,40. El paricalcitol y el alfacalcidol son análogos sintéticos de la vitamina D, también se conocen como activadores del receptor de vitamina d, estos medicamentos se indican para el manejo del Hiperparatiroidismo secundario, se ha visto que el Paricalcitol presentan efectos renoprotectores, reduce los eventos cardiovasculares y suprime la secreción de PTH 41. En los estudios realizados la duración de la administración varió de 2 a 48 semanas y las dosis utilizadas en estos estudios de 0,25 a 2 μg. Como efecto adverso presentaron hipercalcemia e hiperfosfatemia 33.
Los análogos de la vitamina D se recomiendan sólo para pacientes con un aumento progresivo de la PTH y para el tratamiento del Hiperparatiroidismo secundario, el uso de calcifediol para suprimir la PTH en pacientes con ERC es prometedor, ya que el riesgo de sobresupresión de PTH e hipercalcemia parece menos probable en comparación con el calcitriol y el paricalcitol, hay pocos estudios que respaldan esta postura por lo que se requiere más investigación.
Limitaciones
Nuestro estudio tiene importantes limitaciones, es monocéntrico, con una muestra pequeña y el diseño retrospectivo con sus sesgos inherentes.
CONCLUSIONES
Hemos determinado de manera pionera, los primeros datos de niveles de vitamina D en poblaciones específicas (sin falla renal y con falla renal estadios 3,4 y 5 ); determinando que los niveles de esta vitamina son inferior en pacientes de tercera edad, pacientes hipertensos, sin embargo no se evidencio diferencias significativas entre estadio 3,4 y 5 .Es relevante que la diferencia significativa se dio en pacientes con enfermedad renal crónica estadio 5 en hemodiálisis.
El conocer estos datos debe promever más estudios sobre el tema y ajustar las política de salud pública que promueven el control de los valores de ésta vitamina en poblaciones de enfermos renales.
Author Contributions. Conceptualization, André Benítez-Baldassari, Estefanía León-Hernández Methodology. André Benítez-Baldassari, software, Andrea Banegas-Sarmiento, Jorge Luis Vélez-Paéz, validation, , Andrea Banegas-Sarmiento Jorge Luis Vélez-Paéz.; Santiago Aguayo-Moscoso, visualization; Andrea Banegas-Sarmiento, formal analysis. André Benítez-Baldassar, investigation; André Benítez-Baldassari; Estefanía León-Hernández, resources, André Benítez-Baldassari 1, Estefanía León-Hernández; Andrea Banegas-Sarmiento, data curation,.; Andrea Banegas-Sarmiento, Jorge Luis Vélez-Paéz, writing—original draft preparation, André Benítez-Baldassari, Estefanía León-Hernández, writing—review and editing, Jorge Luis Vélez-Paéz.; Santiago Aguayo-Moscoso, visualization, Andrea Banegas-Sarmiento, supervision; Jorge Luis Vélez-Paéz, project administration, André Benítez-Baldassari, Jorge Luis Vélez-Paéz.
Agradecimiento: Agradecimiento al personal del Laboratorio del Hospital Pablo Arturo Suarez y a los estudiantes de la Universidad Central del Ecuador
Conflictos de interes: no conflicto de interés por declarar
REFERENCIAS
1. Rochel N. Vitamin D and Its Receptor from a Structural Perspective. Nutrients. 12 de julio de 2022;14(14):2847.
2. Wang H, Chen W, Li D, Yin X, Zhang X, Olsen N, et al. Vitamin D and Chronic Diseases. Aging Dis. 2 de mayo de 2017;8(3):346-53.
3. Bover J, Massó E, Gifre L, Alfieri C, Soler-Majoral J, Fusaro M, et al. Vitamin D and Chronic Kidney Disease Association with Mineral and Bone Disorder: An Appraisal of Tangled Guidelines. Nutrients. 24 de marzo de 2023;15(7):1576.
4. Zhang Y, Darssan D, Pascoe EM, Johnson DW, Pi H, Dong J. Vitamin D status and mortality risk among patients on dialysis: a systematic review and meta-analysis of observational studies. Nephrol Dial Transplant. 1 de octubre de 2018;33(10):1742-51.
5. Martin-Romero A, Perelló-Martínez J, Hidalgo-Santiago JC, Michan-Doña A, Bosco López Sáez J, Gómez-Fernández P. Efecto de la administración de diferentes formas de vitamina D en la presión arterial y rigidez aórticas, y su implicación en la reducción de la albuminuria en la enfermedad renal crónica. Clínica e Investigación en Arteriosclerosis. 1 de noviembre de 2022;34(6):311-21.
6. Barreto DV, Barreto FC, Liabeuf S, Temmar M, Boitte F, Choukroun G, et al. Vitamin D affects survival independently of vascular calcification in chronic kidney disease. Clin J Am Soc Nephrol. junio de 2009;4(6):1128-35.
7. Jacob AI, Sallman A, Santiz Z, Hollis BW. Defective photoproduction of cholecalciferol in normal and uremic humans. J Nutr. julio de 1984;114(7):1313-9.
8. Fournier A, Fardellone P, Achard JM, Ghazali A, Pruna A, El Esper N, et al. Importance of vitamin D repletion in uraemia. Nephrology Dialysis Transplantation. 1 de abril de 1999;14(4):819-23.
9. Pilz S, Iodice S, Zittermann A, Grant WB, Gandini S. Vitamin D Status and Mortality Risk in CKD: A Meta-analysis of Prospective Studies. American Journal of Kidney Diseases. 1 de septiembre de 2011;58(3):374-82.
10. Coccia P, Blazquez J, Contreras M, Ferraris V, Raddavero C, Ghezzi L, et al. Alta prevalencia de deficiencia de vitamina D en niños con enfermedad renal crónica y trasplante renal. Arch argent pediatr. 2017;220-6.
11. Palacios C, González L. La deficiencia de vitamina D es un problema global de salud pública. Anales Venezolanos de Nutrición. junio de 2014;27(1):57-72.
12. Martínez-Torres J, Barajas-Lizarazo MA, Cárdenas-Malpica PA, Escobar-Velásquez KD, Carvajal-Suárez LS, Moreno-Bayona JA, et al. Prevalencia de la deficiencia e insuficiencia de vitamina D y factores asociados en mujeres colombianas en 2015. Nutrición Hospitalaria. agosto de 2022;39(4):843-51.
13. Herrera-Vázquez A, Avendaño-Vázquez E, Torres-Alarcón CG, Herrera-Vázquez A, Avendaño-Vázquez E, Torres-Alarcón CG. Deficiencia de vitamina D en adultos mayores con fractura de cadera. Medicina interna de México. octubre de 2019;35(5):669-75.
14. Restrepo Valencia CA, Aguirre Arango JV, Restrepo Valencia CA, Aguirre Arango JV. Niveles de vitamina D (25(OH)D) en pacientes con enfermedad renal crónica estadios 2 a 5. Colombia Médica. septiembre de 2016;47(3):160-6.
15. Ureña-Torres P, Metzger M, Haymann JP, Karras A, Boffa JJ, Flamant M, et al. Association of kidney function, vitamin D deficiency, and circulating markers of mineral and bone disorders in CKD. Am J Kidney Dis. octubre de 2011;58(4):544-53.
16. Amrein K, Scherkl M, Hoffmann M, Neuwersch-Sommeregger S, Köstenberger M, Tmava Berisha A, et al. Vitamin D deficiency 2.0: an update on the current status worldwide. Eur J Clin Nutr. noviembre de 2020;74(11):1498-513.
17. López Gavilanez E, Orces CH, Guerrero Franco K, Segale Bajaña A, Veliz Ortega J, Bajaña Granja W, et al. Insuficiencia de vitamina D en mujeres postmenopáusicas ecuatorianas con diabetes mellitus tipo 2. Revista de Osteoporosis y Metabolismo Mineral. marzo de 2018;10(1):7-14.
18. Castellote Varona FJ, Buttazzo M, López Azorín F, Ruiz Espejo F. Niveles de vitamina D en el anciano. Revista española de geriatría y gerontología: Órgano oficial de la Sociedad Española de Geriatría y Gerontología. 2010;45(5 (Septiembre / Octubre)):301-2.
19. Fernández del Buey RM, Castro Barrio M, Martínez Gordillo N, Ruiz Sanz E. Hipovitaminosis D en la población anciana institucionalizada: variables asociadas y valoración geriátrica. Gerokomos. diciembre de 2016;27(4):153-6.
20. Hilger J, Friedel A, Herr R, Rausch T, Roos F, Wahl DA, et al. A systematic review of vitamin D status in populations worldwide. Br J Nutr. 14 de enero de 2014;111(1):23-45.
21. Castro Torres Y, Fleites Pérez A, Carmona Puerta R, Vega Valdez M, Santiestebán Castillo I. Déficit de la vitamina D e hipertensión arterial. Evidencias a favor. Revista Colombiana de Cardiología. 1 de enero de 2016;23(1):42-8.
22. Swapna N, Vamsi UM, Usha G, Padma T. Risk conferred by FokI polymorphism of vitamin D receptor (VDR) gene for essential hypertension. Indian J Hum Genet. 2011;17(3):201-6.
23. Zhou C, Lu F, Cao K, Xu D, Goltzman D, Miao D. Calcium-independent and 1,25(OH)2D3-dependent regulation of the renin-angiotensin system in 1alpha-hydroxylase knockout mice. Kidney Int. julio de 2008;74(2):170-9.
24. Hintzpeter B, Mensink GBM, Thierfelder W, Müller MJ, Scheidt-Nave C. Vitamin D status and health correlates among German adults. Eur J Clin Nutr. septiembre de 2008;62(9):1079-89.
25. Scragg R, Sowers M, Bell C. Serum 25-hydroxyvitamin D, ethnicity, and blood pressure in the Third National Health and Nutrition Examination Survey. Am J Hypertens. julio de 2007;20(7):713-9.
26. Franca Gois PH, Wolley M, Ranganathan D, Seguro AC. Vitamin D Deficiency in Chronic Kidney Disease: Recent Evidence and Controversies. Int J Environ Res Public Health. 17 de agosto de 2018;15(8):1773.
27. González EA, Sachdeva A, Oliver DA, Martin KJ. Vitamin D insufficiency and deficiency in chronic kidney disease. A single center observational study. Am J Nephrol. 2004;24(5):503-10.
28. Bhan I, Burnett-Bowie SAM, Ye J, Tonelli M, Thadhani R. Clinical Measures Identify Vitamin D Deficiency in Dialysis. Clin J Am Soc Nephrol. marzo de 2010;5(3):460-7.
29. Wolf M, Shah A, Gutierrez O, Ankers E, Monroy M, Tamez H, et al. Vitamin D levels and early mortality among incident hemodialysis patients. Kidney Int. octubre de 2007;72(8):1004-13.
30. Yonemura K, Fujimoto T, Fujigaki Y, Hishida A. Vitamin D deficiency is implicated in reduced serum albumin concentrations in patients with end-stage renal disease. Am J Kidney Dis. agosto de 2000;36(2):337-44.
31. Akimbekov NS, Digel I, Sherelkhan DK, Razzaque MS. Vitamin D and Phosphate Interactions in Health and Disease. Adv Exp Med Biol. 2022;1362:37-46.
32. Cianciolo G, Cappuccilli M, Tondolo F, Gasperoni L, Zappulo F, Barbuto S, et al. Vitamin D Effects on Bone Homeostasis and Cardiovascular System in Patients with Chronic Kidney Disease and Renal Transplant Recipients. Nutrients. 25 de abril de 2021;13(5):1453.
33. Al-Ishaq RK, Kubatka P, Brozmanova M, Gazdikova K, Caprnda M, Büsselberg D. Health implication of vitamin D on the cardiovascular and the renal system. Archives of Physiology and Biochemistry. 4 de mayo de 2021;127(3):195-209.
34 Christodoulou M, Aspray TJ, Schoenmakers · Inez. Vitamin D Supplementation for Patients with Chronic Kidney Disease: A Systematic Review and Meta-analyses of Trials Investigating the Response to Supplementation and an Overview of Guidelines. 2021 [cited 2023 Dec 16];109:157–78. Available from: https://doi.org/10.1007/s00223-021-00844-1
35 A Clinical Update on Vitamin D Deficiency and Secondary Hyperparathyroidism: Vitamin D Testing and Supplementation in CKD Stages 3-4 Part 2 References. 2016 [cited 2023 Dec 16]; Available from: www.opko.com/products/point-of-care-diagnostics/.
36 Koizumi M, Komaba H, Fukagawa M. Parathyroid function in chronic kidney disease: role of FGF23-Klotho axis. Contrib Nephrol [Internet]. 2013 [cited 2023 Dec 16];180:110–23. Available from: https://pubmed.ncbi.nlm.nih.gov/23652554/
37 Dogan E, Erkoc R, Sayarlioglu H, Soyoral Y, Dulger H. Effect of depot oral cholecalciferol treatment on secondary hyperparathyroidism in stage 3 and stage 4 chronic kidney diseases patients. Ren Fail [Internet]. 2008 May [cited 2023 Dec 16];30(4):407–10. Available from: https://www.tandfonline.com/action/journalInformation?journalCode=irnf20
38 Sprague SM, Crawford PW, Melnick JZ, Strugnell SA, Ali S, Mangoo-Karim R, et al. Use of Extended-Release Calcifediol to Treat Secondary Hyperparathyroidism in Stages 3 and 4 Chronic Kidney Disease. Am J Nephrol [Internet]. 2016 Oct 18 [cited 2023 Dec 16];44(4):316–25. Available from: https://dx.doi.org/10.1159/000450766
39 Larsen T, Mose FH, Bech JN, Pedersen EB. Effect of paricalcitol on renin and albuminuria in non-diabetic stage III-IV chronic kidney disease: A randomized placebo-controlled trial. BMC Nephrol [Internet]. 2013 Jul 26 [cited 2023 Dec 16];14(1):1–11. Available from: https://bmcnephrol.biomedcentral.com/articles/10.1186/1471-2369-14-163
40 Alborzi P, Patel NA, Peterson C, Bills JE, Bekele DM, Bunaye Z, et al. Paricalcitol Reduces Albuminuria and Inflammation in Chronic Kidney Disease. Hypertension [Internet]. 2008 Aug 1 [cited 2023 Dec 16];52(2):249–55. Available from: https://www.ahajournals.org/doi/abs/10.1161/HYPERTENSIONAHA.108.113159
41 Thadhani R, Appelbaum E, Pritchett Y, Chang Y, Wenger J, Tamez H, et al. Vitamin D Therapy and Cardiac Structure and Function in Patients With Chronic Kidney Disease: The PRIMO Randomized Controlled Trial. JAMA [Internet]. 2012 Feb 15 [cited 2023 Dec 16];307(7):674–84. Available from: https://jamanetwork.com/journals/jama/fullarticle/1104984
Received: October 9 2023/ Accepted: January 15 2024 / Published:15 February 2024
Citation: Niveles de Vitamina D en pacientes con y sin Enfermedad Renal Crónica, perfil clínico y epidemiológico: un análisis preeliminiar en un hospital de segundo nivel en Quito, Ecuador. Benítez-Baldassari A, León-Hernández E, Banegas-Sarmiento A, S Aguayo-Moscoso, Vélez-Paéz J L. Revis Bionatura 2024; 9 (1) 43. http://dx.doi.org/10.21931/RB/2024.09.01.43
Additional information. Correspondence should be addressed to baar_ebola@outlook.com
Peer review information. Bionatura thanks anonymous reviewer(s) for their contribution to the peer review of this work using https://reviewerlocator.webofscience.com/
All articles published by Bionatura Journal are made freely and permanently accessible online immediately upon publication, without subscription charges or registration barriers.
Bionatura ISSN. First 13909355 Ecuador. Scopus coverage years: from 2016 to the present
Publisher’s Note: Bionatura stays neutral concerning jurisdictional claims in published maps and institutional affiliations.
Copyright: © 2023 by the authors. They were submitted for possible open-access publication under the terms and conditions of the Creative Commons Attribution (CC BY) license (https://creativecommons.org/licenses/by/4.0/).



















